Los anticuerpos en el cerebro desencadenan la epilepsia
El estudio puede permitir nuevas terapias contra ciertas formas de la enfermedad
Ciertas formas de epilepsia van acompañadas de una inflamación de importantes regiones del cerebro. Investigadores de la Universidad de Bonn han identificado un mecanismo que explica este vínculo. Sus resultados también pueden allanar el camino a nuevas opciones terapéuticas a medio plazo. Han sido publicados en la renombrada revista científica "Annals of Neurology".

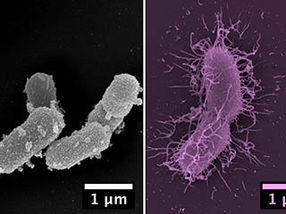
La célula nerviosa del paciente con sus extension Los puntos brillantes marcan las sinapsis a través de las cuales se comunica con otras células nerviosas. Los autoanticuerpos anti-Drebrin están teñidos de amarillo.
© AG Becker/Uni Bonn
La epilepsia puede ser hereditaria. En otros casos, los pacientes sólo desarrollan la enfermedad más tarde en la vida: como resultado de una lesión cerebral, después de un derrame cerebral o desencadenada por un tumor. La inflamación de las meninges o del propio cerebro también puede dar lugar a la epilepsia.
Particularmente peligrosas son las reacciones inflamatorias que afectan al llamado hipocampo, que es una estructura cerebral que desempeña un papel importante en los procesos de memoria y en el desarrollo de las emociones. Los médicos llaman a esta condición encefalitis límbica. "Sin embargo, en muchos casos todavía no está claro qué causa tal inflamación", explica el Prof. Dr. Albert Becker, que dirige la Sección de Investigación de Epilepsia Traslacional en el Hospital Universitario de Bonn.
Los investigadores han identificado un autoanticuerpo que se cree que es responsable de la encefalitis en algunos pacientes. A diferencia de los anticuerpos normales, no está dirigido contra moléculas que han entrado en el organismo desde el exterior, sino contra las propias estructuras del cuerpo - de ahí el prefijo "auto", que puede traducirse como "auto". Los investigadores lo descubrieron en el líquido cefalorraquídeo de los pacientes de epilepsia que sufrían de inflamación aguda del hipocampo. El autoanticuerpo se dirige contra la proteína Drebrin. La Drebrina asegura que los puntos de contacto entre las células nerviosas funcionen correctamente. En estas llamadas sinapsis, las neuronas están interconectadas y transmiten su información.
Cuando el autoanticuerpo se encuentra con una molécula de Drebrin, la deja fuera de acción y por lo tanto interrumpe la transmisión de información entre las células nerviosas. Al mismo tiempo, alerta al sistema inmunológico, que se activa y pasa a un modo inflamatorio, mientras que simultáneamente produce aún más autoanticuerpos. "Sin embargo, el Drebrin se encuentra dentro de las sinapsis, mientras que el autoanticuerpo se encuentra en el líquido tisular", dice la Dra. Julika Pitsch, que dirige un grupo de investigación junior en el departamento del Prof. Becker. "Por lo tanto, estos dos normalmente nunca deberían entrar en contacto entre sí". El autoanticuerpo parece usar una puerta trasera para entrar en la célula. En realidad, está destinado a moléculas completamente diferentes: los llamados neurotransmisores.
Dentro de la célula nerviosa por el caballo de Troya
El procesamiento de la información en el cerebro es eléctrico. Sin embargo, las sinapsis mismas se comunican a través de mensajeros químicos, los mencionados neurotransmisores: En respuesta a un pulso eléctrico, la sinapsis transmisora emite transmisores que luego se acoplan a ciertos receptores de la sinapsis receptora, donde a su vez también generan pulsos eléctricos.
Las vesículas sinápticas, el embalaje de los neurotransmisores, se absorben de nuevo y se reciclan. "El autoanticuerpo parece utilizar esta ruta para colarse en la célula, como con un caballo de Troya", explica la colega de Becker, la Prof. Dra. Susanne Schoch McGovern.
En los experimentos de cultivo celular, los investigadores fueron capaces de mostrar lo que sucede a continuación: Poco después de la adición del autoanticuerpo, las neuronas en la placa de Petri comienzan a disparar ráfagas rápidas de impulsos eléctricos como una ametralladora. "Sabemos que esta forma de excitación eléctrica es contagiosa, por así decirlo", enfatiza el Prof. Becker. "Con las células nerviosas, que están interconectadas para formar una red, todas las células nerviosas involucradas de repente empiezan a disparar salvajemente." Esto puede resultar en un ataque epiléptico.
Los resultados también dan esperanzas de nuevos enfoques terapéuticos. Por ejemplo, sustancias activas como la cortisona pueden suprimir el sistema inmunológico y, por lo tanto, posiblemente también impedir la producción masiva de autoanticuerpos. También puede ser posible interceptarlos e incapacitarlos específicamente con ciertas drogas. Pero aún queda mucho camino por recorrer antes de que el tratamiento esté disponible, subraya el Prof. Dr. Rainer Surges, Director del Departamento de Epileptología del Hospital Universitario de Bonn. Además, beneficiaría principalmente a los pacientes con esta forma particular de la enfermedad. Para ellos, sin embargo, el beneficio sería probablemente enorme: A diferencia de las epilepsias congénitas, las que se basan en la inflamación pueden ser curadas en el futuro con la terapia adecuada.
Nota: Este artículo ha sido traducido utilizando un sistema informático sin intervención humana. LUMITOS ofrece estas traducciones automáticas para presentar una gama más amplia de noticias de actualidad. Como este artículo ha sido traducido con traducción automática, es posible que contenga errores de vocabulario, sintaxis o gramática. El artículo original en Inglés se puede encontrar aquí.
Publicación original
Julika Pitsch, Delara Kamalizade, Anna Braun, Julia C. Kuehn, Polina E. Gulakova, Theodor Rueber, Gert Lubec, Dirk Dietrich, Randi von Wrede, Christoph Helmstaedter, Rainer Surges, Christian E. Elger, Elke Hattingen, Hartmut Vatter, Susanne Schoch, Albert J. Becker; "Drebrin autoantibodies in patients with seizures and suspected encephalitis"; Annals of Neurology; 2020