Neue Wirkstoffkombination könnte Diabetes-Remission ermöglichen
Betazellfunktion im Tiermodell wiederhergestellt
Eine der Ursachen von Diabetes könnte in der Dedifferenzierung von insulinproduzierenden Betazellen in den Langerhans´schen Inseln des Pankreas liegen, also dem Verlust der Zellidentität. Ob dedifferenzierte Zellen ein Ansatzpunkt für eine mögliche Betazellregeneration sind, war bisher unklar. In einer neuen Studie am Mausmodell konnten das Helmholtz Zentrum München und Novo Nordisk erstmals durch eine neue Kombinationstherapie eine Redifferenzierung herbeiführen und die Funktion der Betazellen wiederherstellen. Dies eröffnet neue Wege für eine mögliche Diabetes-Remission.
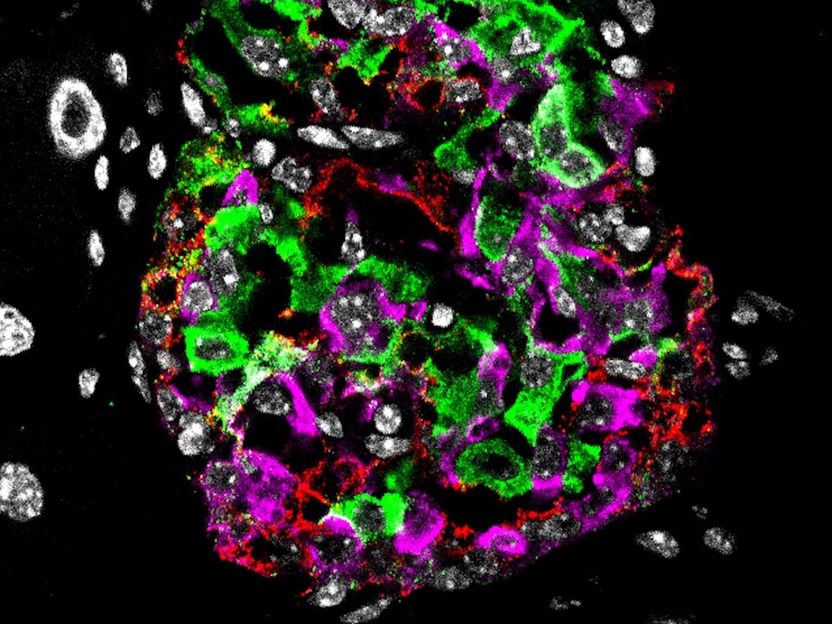
Langerhans´sche Inseln des Pankreas einer diabetischen Maus: Zellkerne in Weiß, Betazellen und Insulin in Grün, Alphazellen (Hormon Glucagon) in Rot und Deltazellen (Hormon Somatostatin) in Magenta.
Helmholtz Zentrum München / Aimée Bastidas-Ponce
Unter bestimmten Bedingungen verlieren Betazellen ihre Identität und fallen in einen weniger differenzierten Zustand zurück, in dem sie die meisten ihrer früheren Funktionen verlieren. Man geht davon aus, dass diese Dedifferenzierung zu einer fortschreitenden Dysfunktion von Betazellen beiträgt. Derzeitige medikamentöse Diabetestherapien sind nicht in der Lage, den Verlust funktioneller Betazellmasse aufzuhalten. Je früher dieser Rückgang verhindert werden kann – im Idealfall bereits beim Auftreten erster Anzeichen einer Diabeteserkrankung – desto höher ist die Anzahl und das Funktionsniveau der Betazellen, die erhalten bleiben.
Neues therapeutisches Ziel: Dedifferenzierte Betazellen
Lässt sich die Funktion von dedifferenzierten Betazellen über eine pharmakologische Behandlung wiederherstellen? Um diese Frage zu beantworten, arbeitete die Forschungsgruppe an Streptozotocin-induziertem Diabetes in Mäusen. Streptozotocin tötet insulinproduzierende Betazellen ab und verursacht schweren Diabetes. Wenn es jedoch in mehreren niedrigen Dosen injiziert wird, überleben einige Betazellen. Mit Hilfe der sogenannten Einzelzell-RNA-Sequenzierung konnten die Wissenschaftler zeigen, dass die überlebenden Betazellen nach der Streptozotocin-Behandlung dedifferenzieren. Die Einfachheit des verwendeten Modells (keine genetischen Läsionen und keine Autoimmunität) half dabei, die Wirkung der pharmakologischen Behandlung besser zu überwachen.
Ein gutes Team: GLP-1/Östrogen und Insulin zeigen in präklinischen Modellen eine additive Wirkung
Anhand des Modells prüften die Forscher verschiedene Wirkstoffe darauf, ob sie die Funktion der dedifferenzierten Betazellen wiederherstellen konnten oder nicht. Dazu stratifizierten sie sieben Kohorten von Mäusen mit schwerem Diabetes und behandelten sie in einem Zeitraum von 100 Tagen täglich mit einzelnen oder kombinierten Wirkstoffelementen. Das Ergebnis: Ein stabiles Konjugat aus dem Glucagon-ähnlichem Peptid-1 (GLP-1) und Östrogen (bereitgestellt von Novo Nordisk) ermöglichte eine gezielte und selektive Abgabe des Hormons in die Betazellen. Dabei erzielte die Kombination von GLP-1/Östrogen und einem langwirkenden Insulin besser Erfolge als eine Behandlung mit den einzelnen Wirkstoffen. Dies zeigte sich sowohl in der Normalisierung der Glykämie und Glukosetoleranz als auch in der Erhöhung des Insulingehalts der Bauchspeicheldrüse und der Anzahl der Betazellen. Die Verabreichung hoher Dosen von GLP-1/Östrogen zeigte in Ratten keine Anzeichen systemischer Toxizität – eine wichtige Voraussetzung für künftige klinische Tests. In Zusammenarbeit mit dem Biotech-Unternehmen InSphero stellten die Forscher zudem fest, dass GLP-1/Östrogen, aber nicht GLP-1 oder Östrogen allein, die Funktion der Betazellen in menschlichen Zellen sogar dann erhöht, wenn die pankreatischen Inseln Zytokin-Stress ausgesetzt sind – ein Zustand, der die Funktion der Betazellen beeinträchtigt.
„Unsere Studie zeigt nicht nur Wege und Prozesse der Betazell-Dedifferenzierung. Wir konnten auch das Potenzial einzelner und kombinatorischer medikamentöser Behandlungen von dedifferenzierten Betazellen für eine Diabetes-Remission beschreiben“, erklärt Prof. Dr. Heiko Lickert, Direktor des Instituts für Diabetes- und Regenerationsforschung am Helmholtz Zentrum München und Professor für Betazellbiologie an der Medizinischen Fakultät der Technischen Universität München (TUM). „Dies ist die erste Studie, die eine Betazell-Redifferenzierung durch eine gezielte pharmakologische Intervention nachweist. Sie wurde von einem interdisziplinären Team durchgeführt – mit dem Einsatz modernster Techniken wie Einzelzellsequenzierung, Computational Biology, pharmakologischen Ansätzen und Regenerationsbiologie“, sagt Lickert, der dieses Forschungsprojekt zusammen mit Susanna M. Hofmann, Fabian Theis und Timo D. Müller vom Helmholtz Zentrum München leitet.
GLP-1/Östrogen in klinischen Studien?
Diese Studie brachte Wissenschaftler des Helmholtz Zentrums München (Helmholtz Diabetes Center und Institut für Computational Biology), des Deutschen Zentrums für Diabetesforschung (DZD), der TUM sowie der InSphero AG und Novo Nordisk zusammen, um den möglichen therapeutischen Nutzen einer GLP1/Östrogen-Behandlung im Tiermodell und an menschlichen Zellen in vitro zu untersuchen. Die Ergebnisse dieser Studie sowie künftiger Studien zur Sicherheit des Wirkstoffs für den Menschen könnten den Weg für klinische Studien ebnen. GLP-1 könnte künftig als Trägerpeptid für Östrogen, aber möglicherweise auch für andere, neuartige Wirkstoffe verwendet werden, um Betazellen direkt anzusprechen und im Sinne einer regenerativen Therapie die Remission von Diabetes zu unterstützen.






















































