Wie Typ-1-Diabetes schrittweise die Insulinproduktion zerstört
Mit Hilfe der neuen bildgebenden Massenzytometrie untersuchten UZH-Forscher die Bauchspeicheldrüse von Organspendern mit und ohne Typ-1-Diabetes. Die Studie zeigt, dass die Insulin-produzierenden Beta-Zellen am Anfang der Krankheit in veränderter Form teilweise noch vorhanden sind. Lassen sich diese noch retten, könnte der Krankheitsverlauf verlangsamt oder gar gestoppt werden.
Die bildgebende Massenzytometrie hilft, den Krankheitsverlauf von Typ-1-Diabetes besser zu verstehen.
UZH
Die sogenannten Langerhans-Inseln in der Bauchspeicheldrüse spielen eine Schlüsselrolle für die Regulation des Zucker-Stoffwechsels. Die dort angesiedelten Beta-Zellen überwachen den Zuckergehalt im Blut und schütten bei Bedarf Insulin aus. Insulin wiederum fördert die Aufnahme von Zucker in den Zellen. Bei Typ-1-Diabetes werden diese Beta-Zellen in einer Autoimmunreaktion von körpereigenen weissen Blutkörperchen zerstört.
Untersuchungen nur an gespendeten Organen möglich
Bisher ist nur wenig darüber bekannt, was sich im Innern der Bauchspeicheldrüse abspielt, wenn sich eine Typ-1-Diabetes entwickelt – denn Biopsien und hochaufgelöste Abbildungen dieses Organs sind am lebenden Menschen nicht möglich. «Vieles von dem, was wir über Typ-1-Diabetes im Menschen wissen, stammt deshalb von Bauchspeicheldrüsen von Organspendern und diese sind sehr selten», sagt Bernd Bodenmiller vom Institut für Quantitative Biomedizin der Universität Zürich. Deswegen streben die Forschenden an, so viele Erkenntnisse wie möglich aus jedem einzelnen Spenderorgan zu gewinnen.
Viele Informationen aus ein und derselben Gewebeprobe
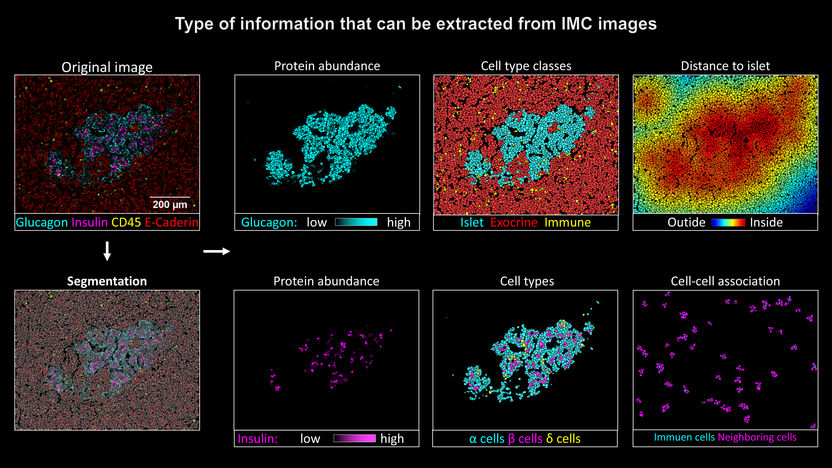
Bodenmillers Team hat nun in Zusammenarbeit mit Forschungsgruppen aus Genf und den USA erstmals die bildgebende Massenzytometrie zur Untersuchung von gespendeten Bauchspeicheldrüsen eingesetzt: «Damit können wir gleichzeitig die Beta-Zellen, weitere Zelltypen der Langerhans-Inseln sowie eingedrungene Immunzellen visualisieren», erklärt Bodenmiller den Vorteil dieser Methode, an deren Entwicklung die Universität Zürich eine zentrale Rolle gespielt hat. «Solche Analysen waren mit traditionellen Ansätzen bisher nicht möglich.»
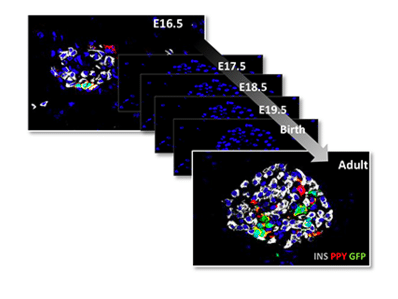
Für die Studie analysierte der Erstautor Nicolas Damond vom Institut für Quantitative Biomedizin insgesamt zwölf Spenderorgane – vier von gesunden Menschen, vier von Patienten in Frühstadium von Typ-1-Diabetes und vier von Patienten in einem fortgeschrittenen Stadium der Krankheit. Aus den Ergebnissen erstellte das Forscherteam von jeder Bauchspeicheldrüse eine Karte, die zeigt, wie die verschiedenen Zelltypen in den Langerhans-Inseln verteilt sind und in welchem Zustand sich die Beta-Zellen befinden.
Ansatzpunkt für eine Therapie im Frühstadium der Diabetes
Die Daten der verschiedenen Spenderorgane führte Damond dann in einer sogenannten Pseudo-Zeitachse zusammen. Damit konnte er rekonstruieren, wie sich das Gewebe der Bauchspeicheldrüse im Verlauf von Typ-1-Diabetes vom Beginn der Krankheit bis hin zum Endstadium verändert.
Ein Befund war hierbei besonders interessant: Im Anfangsstadium sind in den Langerhans-Inseln noch überraschend viele Beta-Zellen zu finden. Diese sehen zwar anders aus als normal und produzieren weniger Insulin, sind aber möglicherweise noch vor einer vollständigen Zerstörung zu retten. «Wenn es gelingen würde, den Autoimmun-Angriff in diesem frühen Stadium zu stoppen, könnten diese Zellen vielleicht ihre Funktion wiedergewinnen und bei der Regulation des Blutzuckerspiegels der Patienten helfen», so Damond.
Neue Erkenntnisse zur Autoimmunität
Mit der bildgebenden Massenzytometrie lokalisierte die Forschungsgruppe ebenfalls den speziellen Typ der weissen Blutkörperchen, der nach derzeitigem Wissensstand für die Zerstörung der Beta-Zellen verantwortlich ist. Sie fanden diese Immunzellen hauptsächlich in der Bauchspeicheldrüse von Patienten im Anfangsstadium der Krankheit, vor allem in Langerhans-Inseln, die viele überlebende Beta-Zellen enthielten. In Langerhans-Inseln, deren Beta-Zellen schon weitgehend zerstört waren, konnten sie dagegen viel weniger dieser weissen Blutkörperchen nachweisen.
Diese Resultate können dabei helfen, den Mechanismus der Autoimmunreaktion, zu dem es im Moment noch viele offene Fragen gibt, aufzuklären. Das hofft auch Bodenmiller: «Unsere Studie demonstriert, dass die bildgebende Massenzytometrie einen wertvollen Beitrag dazu leisten kann, den Krankheitsverlauf von Typ-1-Diabetes besser zu verstehen. Sie liefert damit eine Grundlage für die Planung weiterführender Experimente und die Entwicklung neuer Hypothesen.»
Originalveröffentlichung
Nicolas Damond, Stefanie Engler, Vito R.T. Zanotelli, Denis Schapiro, Clive H. Wasserfall, Irina Kusmartseva, Harry S. Nick, Fabrizio Thorel, Pedro L. Herrera, Mark A. Atkinson, and Bernd Bodenmiller; "A Map of Human Type 1 Diabetes Progression by Imaging Mass Cytometry"; Cell Metabolism; 31. Januar 2019.
Weitere News aus dem Ressort Wissenschaft
Meistgelesene News
Weitere News von unseren anderen Portalen
Verwandte Inhalte finden Sie in den Themenwelten
Themenwelt Zellanalyse
Die Zellanalyse ermöglicht es uns, Zellen in ihren vielfältigen Facetten zu erforschen und zu verstehen. Von der Einzelzellanalyse über die Durchflusszytometrie bis hin zur Bildgebungstechnologie – die Zellanalyse bietet uns wertvolle Einblicke in die Struktur, Funktion und Interaktion von Zellen. Ob in der Medizin, der biologischen Forschung oder der Pharmakologie – die Zellanalyse revolutioniert unser Verständnis von Krankheiten, Entwicklung und Behandlungsmöglichkeiten.
Themenwelt Zellanalyse
Die Zellanalyse ermöglicht es uns, Zellen in ihren vielfältigen Facetten zu erforschen und zu verstehen. Von der Einzelzellanalyse über die Durchflusszytometrie bis hin zur Bildgebungstechnologie – die Zellanalyse bietet uns wertvolle Einblicke in die Struktur, Funktion und Interaktion von Zellen. Ob in der Medizin, der biologischen Forschung oder der Pharmakologie – die Zellanalyse revolutioniert unser Verständnis von Krankheiten, Entwicklung und Behandlungsmöglichkeiten.