Warum "dickes" Blut vor Herzinfarkt schützen kann
Untersuchung im Tiermodell: Ablagerungen in Blutgefäßen werden stabilisiert
"Dickes" Blut kann zum Herzinfarkt oder Schlaganfall führen, aber auch davor schützen. Den Mechanismus für dieses klinische Paradox haben Wissenschaftler der Medizinischen Universitätsklinik Heidelberg erstmals im Tiermodell geklärt: Mäuse, die zu einer stärkeren Blutgerinnung neigen, haben zwar stärkere Ablagerungen (Plaque) in den Blutgefäßen, diese sind jedoch stabiler. Somit ist die Gefahr geringer, dass sich diese Plaques von der Gefäßwand ablösen und die Blutbahn verschließen.
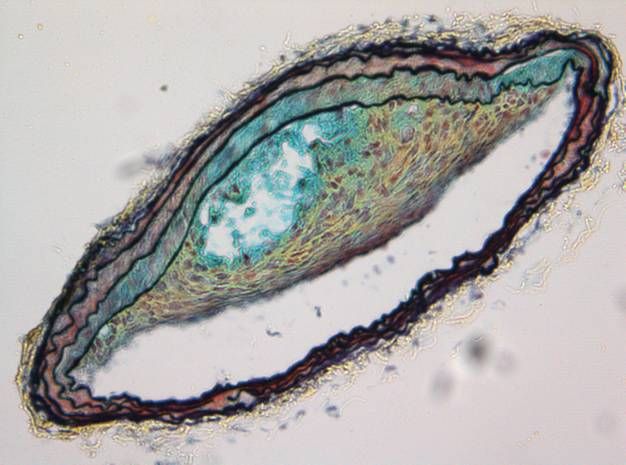
Ob eine Ablagerung (Plaque) in einem Blutgefäß - hier im Querschnitt - zum Gefäßverschluss führt, hängt auch von ihrer Stabilität ab. Eine instabile Plaque.
Universitätsklinikum Heidelberg.
Im Prinzip gilt: Je stärker das Blut gerinnt, desto größer ist das Risiko für einen Gefäßverschluss. Blutverdünnende Medikamente schützen vor diesen Komplikationen. Klinische Studien konnten bislang allerdings nicht nachweisen, dass eine erhöhte Gerinnungsneigung auch bei der Neubildung von Gefäßwandablagerungen Nachteile hat. Privatdozent Dr. Berend Isermann, Oberarzt an der Medizinischen Universitätsklinik Heidelberg, Abteilung Endokrinologie, Stoffwechsel und Klinische Chemie (Ärztlicher Direktor: Professor Dr. Peter Nawroth), und sein Team haben nun eine Erklärung dafür gefunden.
Untersuchung im Tiermodell: Größere aber stabilere Plaques
Die Wissenschaftler untersuchten Mäuse mit erhöhten Blutfettwerten und einem genetischen Defekt, der zur verstärkten Gerinnung des Blutes führt. Die Mäuse entwickelten zwar größere Gefäßwandablagerungen als jene ohne genetischen Defekt, die Plaques waren jedoch stabiler. Zudem kam es auch nicht zu Gefäßverengungen, da sich die Gefäßwand durch Umbau schnell an die neue Situation anpasste. Der negative Effekt auf den Blutstrom durch größere Plaques wurde also durch den positiven Effekt der Stabilität und eines weiteren Gefäßdurchmessers kompensiert.
Die langfristige Anwendung von Blutverdünnern (hier: niedermolekulares Heparin) machte diese Vorteile allerdings rückgängig: Die Plaques wurden zwar wieder kleiner, aber die Stabilität ging dabei verloren, so dass sich das Risiko für Komplikationen erhöhte.
Vorsichtige Verschreibung von Blutverdünnern empfohlen
"Unsere Befunde wurden zwar an Mäusen erhoben, sie bestätigen jedoch die Ergebnisse von klinischen Studien am Menschen", sagt Dr. Isermann. "Außerdem zeigen Untersuchungen im Reagenzglas, dass menschliche Zellen ähnlich reagieren, wie die von Mäusen." Die Arbeitsgruppe geht davon aus, dass die Ergebnisse auf den Menschen übertragbar sind und empfiehlt ein genaues Abwägen der Vor- und Nachteile von Blutverdünnern, bevor sie beim Patienten eingesetzt werden. "Zur Zeit", so Dr. Isermann weiter, "habe wir aber keinen Anhalt, dass diese neuen Beobachtungen auch auf Medikamente zutreffen, die die Funktion der Bluttblättchen (Thrombozyten) hemmen."
Bei der Therapieentscheidung sollten die Ursache der Blutgerinnungsstörung und der Grad der bereits bestehenden Gefäßverkalkung berücksichtigt werden. Außerdem propagieren die Heidelberger Wissenschaftler den Einsatz von Blutverdünnern, die spezifische Faktoren der Blutgerinnung hemmen, so dass positive Effekte auf die Plaques-Stabilität erhalten bleiben. Verschiedene neue Medikamente, die spezifische Faktoren der Blutgerinnung hemmen, werden aktuell in klinischen Studien untersucht. "Es ist wichtig", so Dr. Isermann, "in diesen Studien auch die Plaque-Stabilität und den Einfluss auf die Gefäßverkalkung zu untersuchen."
Originalveröffentlichung: Stefanie Seehaus et al.; "Hypercoagulability inhibits monocyte transendothelial migration through PAR-1, PLCbeta, PI3K, and NO-dependent signaling in monocytes and promotes plaque stability"; Circulation 2009