Wie Lungenkrebszellen das Immunsystem austricksen
Krebszellen können das menschliche Immunsystem überlisten, indem sie Proteine produzieren, die Immunzellen deaktivieren. Ein solches Protein ist PD-L1. Dessen Einfluss auf die Prognose bei Lungenkrebs hat Dr. Karolina Edlund vom Leibniz-Institut für Arbeitsforschung an der TU Dortmund (IfADo) erforscht. Dabei zeigte sich: Je mehr PD-L1 vorhanden ist, desto kürzer ist die Überlebenszeit von Lungenkrebspatienten, die noch nie geraucht haben.
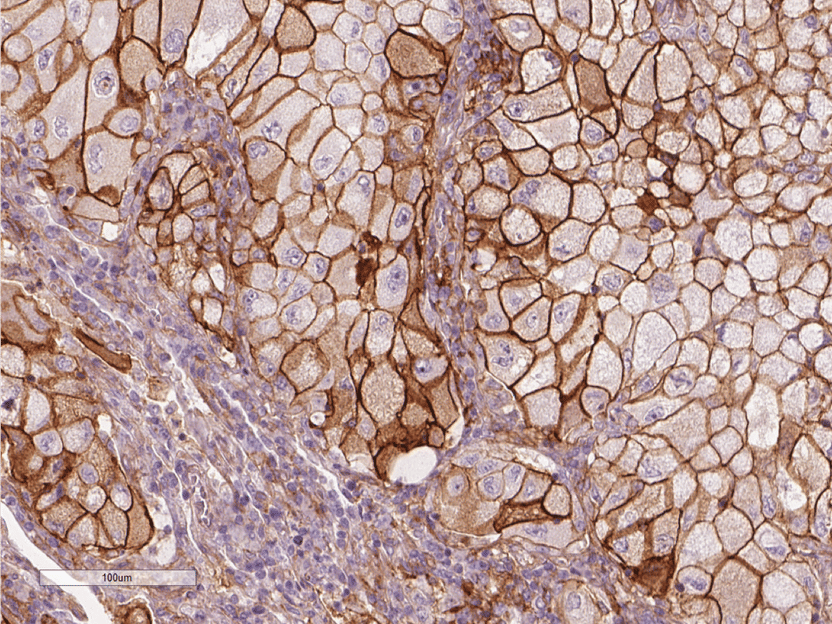
Getarnte Krebszellen: Schüttet die Lungenkrebszelle PD-L1 aus, wird das Immunsystem gehemmt. Lungenkrebszellen mit PD-L1 sind braun gefärbt, die Immunzellen violett.
IfADo
Bei Krebs kommen verschiedene Therapien zum Einsatz. Von besonderem Interesse ist die Krebsimmuntherapie, bei welcher von Krebszellen zunächst gehemmte Immunzellen wieder aktiviert werden. Für die Aufklärung der zugrunde liegenden Mechanismen haben James Allison und Tasuku Honjo 2018 den Nobelpreis für Medizin erhalten. Bei dieser innovativen Therapieform ist es wesentlich zu wissen, wie sich die Krebszellen gegen das Immunsystem zur Wehr setzen. Dazu nutzen Krebszellen beispielsweise das Molekül Programmed Death Ligand 1, kurz PD-L1. Mittels PD-L1 kann die Krebszelle Rezeptoren auf den Immunzellen blockieren und so die Zelle in einen Dornröschenschlaf versetzen. Dr. Karolina Edlund vom IfADo hat in einer aktuellen Studie grundlegende Beobachtungen gemacht, um den Einfluss des Immunsystems besser zu verstehen.
Edlund und internationale Kollegen untersuchten dazu zelluläre und molekulare Profile von nicht kleinzelligen Lungentumoren (NSCLC, non-small cell lung cancer), der häufigsten Lungenkrebsart. Die Daten stammten aus zwei großen Kohorten mit 705 Lungenkrebspatienten aus Schweden. Diese Patienten hatten relativ kleine Tumore, so dass sie operiert werden konnten.
Die Forscher konnten anhand der umfangreichen Daten darlegen, dass eine hohe Zahl bestimmter Immunzellen im Tumorgewebe eindeutig mit einer besseren Prognose einhergeht und damit frühere Studien bestätigen. Bei den Immunzellen handelt es sich um Plasma- und T-Zellen. Plasmazellen können Antikörper produzieren. T-Zellen prüfen Zelloberflächen auf abweichende Muster, zerstören als fremd erkannte Zellen oder schlagen Alarm und aktivieren weitere Immunzellen. Die Studienergebnisse belegen: Je mehr T- und Plasmazellen im Tumorgewebe vorhanden sind, desto länger ist die Überlebenszeit. Diese günstige Wirkung war in schnell wachsenden Tumoren sogar stärker ausgeprägt.
Ein sehr überraschendes Ergebnis war, dass sich zunächst kein Zusammenhang von PD-L1 mit der Überlebenszeit der Lungenkrebspatienten zeigte. Eigentlich hatten die Forschenden einen solchen Zusammenhang erwartet. Erst bei der Betrachtung von Krebszellen von Patienten, die noch nie geraucht hatten, zeigte sich ein signifikanter Zusammenhang mit PD-L1: Je mehr PD-L1, desto kürzer ist ihre Überlebenszeit. In Zukunft wird es also wichtig sein, bei der Planung von Therapiestudien die PD-L1 Ausschüttung des Tumors und das Rauchverhalten zu berücksichtigen.
Originalveröffentlichung
Meistgelesene News
Originalveröffentlichung
Edlund K, Madjar K, Mattsson JSM, Djureinovic D, Lindskog C, BrunnströmH, Koyi H, Brandén E, Jirström K, Pontén F, Rahnenführer J, Micke P, Hengstler JG; "Prognostic Impact of tumor cell PD-L1 expression and immune cell infiltration in NSCLC"; Journal of Thoracic Oncology; 2019
Themen
Organisationen
Weitere News aus dem Ressort Wissenschaft

Holen Sie sich die Life-Science-Branche in Ihren Posteingang
Mit dem Absenden des Formulars willigen Sie ein, dass Ihnen die LUMITOS AG den oder die oben ausgewählten Newsletter per E-Mail zusendet. Ihre Daten werden nicht an Dritte weitergegeben. Die Speicherung und Verarbeitung Ihrer Daten durch die LUMITOS AG erfolgt auf Basis unserer Datenschutzerklärung. LUMITOS darf Sie zum Zwecke der Werbung oder der Markt- und Meinungsforschung per E-Mail kontaktieren. Ihre Einwilligung können Sie jederzeit ohne Angabe von Gründen gegenüber der LUMITOS AG, Ernst-Augustin-Str. 2, 12489 Berlin oder per E-Mail unter widerruf@lumitos.com mit Wirkung für die Zukunft widerrufen. Zudem ist in jeder E-Mail ein Link zur Abbestellung des entsprechenden Newsletters enthalten.